¿ QUE ES LA PANCREATITIS?
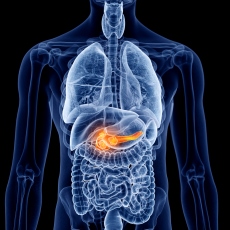
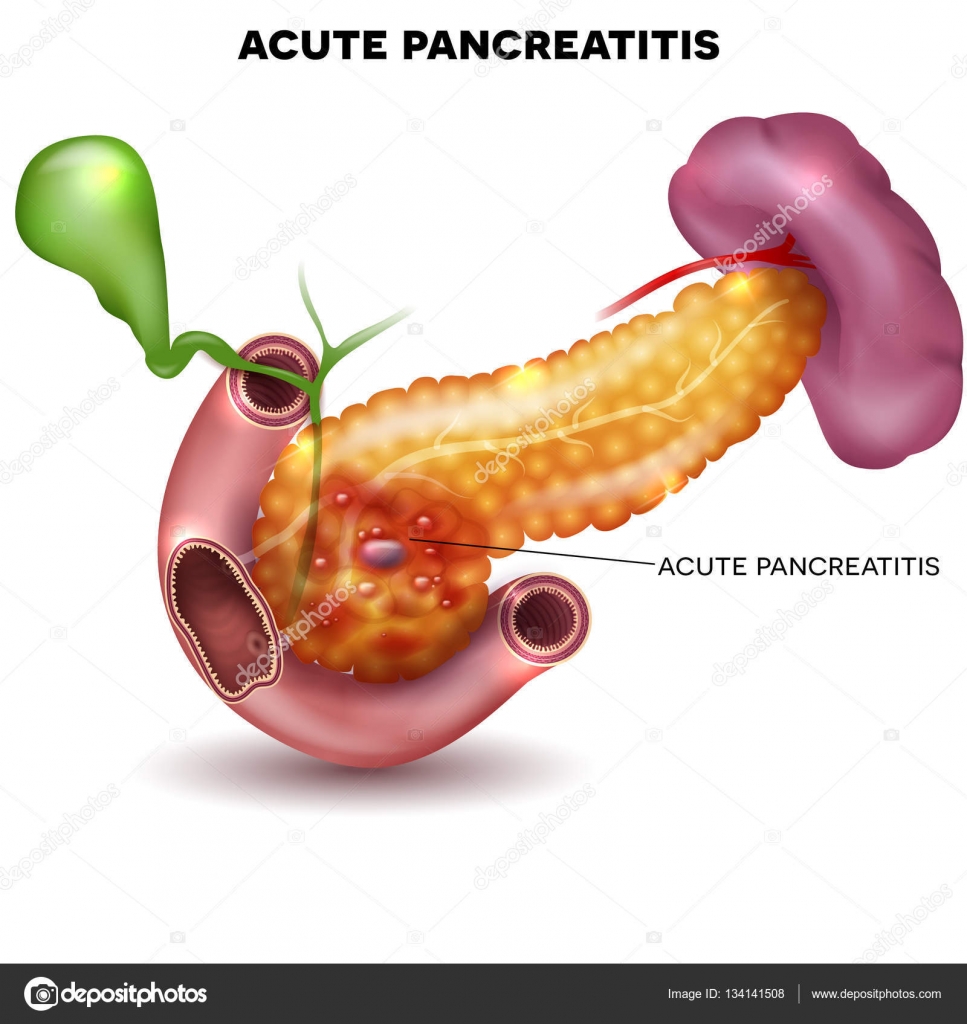
Es una inflamación del páncreas que ocurre cuando las enzimas digestivas comienzan a digerir el páncreas. La pancreatitis puede ser aguda o crónica pero de cualquier forma es grave y puede traer complicaciones.El páncreas es una glándula larga y plana que se ubica detrás del estómago, en la parte alta del abdomen. El páncreas produce enzimas que colaboran con la digestión y hormonas que ayudan a regular la manera en que el organismo procesa el azúcar principalmente la glucosa.
Los casos leves de pancreatitis pueden desaparecer sin tratamiento, pero los casos graves pueden causar complicaciones potencialmente mortales.
Epidemiologia
Con base en las estimaciones de los datos de alta hospitalaria en los Estados Unidos, aproximadamente 87,000 casos de pancreatitis ocurren anualmente. Comparando los datos de admisiones hospitalarias de varias ciudades del mundo, la frecuencia general es similar. Expresado como el número de casos por 1000 ingresos hospitalarios, el valor de Marsella es 3.1; para Ciudad del Cabo, 4.4; para Sao Paulo, 4.9; y para Ciudad de México, 4.4. Cuando los datos de varios centros se compararon con el tiempo, la incidencia de pancreatitis crónica de 1945 a 1985 pareció aumentar.
Las tasas de hospitalización para los afroamericanos son 3 veces más altas que para los blancos en los Estados Unidos. En los estudios de población, los varones se ven afectados con mayor frecuencia que las mujeres (6,7 frente a 3,2 por 100.000 habitantes).
Las diferencias en las tasas de hospitalización de pacientes con pancreatitis crónica existen con respecto al sexo. Las tasas en los hombres alcanzan su punto máximo entre las edades de 45 y 54 años y luego disminuyen; las tasas de mujeres alcanzan un nivel estable, que permanece estable después de los 35 años. Las diferencias de sexo con respecto a la etiología también existen. La enfermedad inducida por el alcohol es más prevalente en los hombres, la pancreatitis idiopática e hiperlipidémica es más prevalente en las mujeres, y se observan proporciones de sexos iguales en la pancreatitis crónica asociada con la pancreatitis hereditaria.
En conjunto, la edad media en el momento del diagnóstico es de 46 años, más o menos 13 años. En la pancreatitis crónica idiopática, se ha informado una distribución de la edad bimodal, designada como la forma de inicio temprano (mediana de edad de 19,2 años) y la forma de inicio tardío (mediana de edad de 56,2 años).
Etiologia
La causa de la pancreatitis crónica generalmente es de naturaleza metabólica. Los mecanismos patológicos propuestos para la pancreatitis crónica son los siguientes:
- Taponamiento intraductal y obstrucción: por ejemplo, abuso de etanol (ETOH), cálculos, tumores
- Toxinas directas y metabolitos tóxicos: actúan sobre las células acinares pancreáticas para estimular la liberación de citoquinas, que estimulan las células estrelladas para producir colágeno y depositar tejido fibroso; las citocinas también actúan para estimular la inflamación por neutrófilos, macrófagos y linfocitos
- Estrés oxidativo: por ejemplo, pancreatitis idiopática
- Necrosis-fibrosis: pancreatitis aguda recurrente que sana con fibrosis
- Isquemia: por obstrucción y fibrosis; importante en la exacerbación o perpetuación de la enfermedad en lugar de en la iniciación de la enfermedad
- Trastornos autoinmunes: la pancreatitis crónica se ha encontrado en asociación con otras enfermedades autoinmunes, como el síndrome de Sjögren, la cirrosis biliar primaria y la acidosis tubular renal.
- Las formas secundarias de pancreatitis crónica autoinmune se asocian con cirrosis biliar primaria, colangitis esclerosante primaria y síndrome de Sjögren.
- Aunque el alcohol influye mucho en la comprensión de su fisiopatología porque es la etiología más común (60-70%), aproximadamente el 20-30% de los casos son idiopáticos y el 10% de los casos se deben a enfermedades rara
Tipos de Pancreatitis
Aguda
Sus causas más frecuentes son cálculos procedentes de la vesícula con un 38 %, y el alcohol con un 36 %, aunque también la ingesta abundante de grasas contribuye a su aparición. El síntoma principal es de dolor abdominalepigástrico que puede irradiarse a espalda por los costados. En un 80 % de los casos la enfermedad tiene un curso leve, recuperándose el paciente totalmente en 2 o 3 días. En un 20 % la evolución es grave, pudiendo ocasionar hipotensión, fallo respiratorio, fallo renal, necrosis de páncreas (parte de la glándula muere, y puede posteriormente infectarse) y/o pseudoquistes (bolsas de líquido dentro del abdomen).
La mortalidad global de la pancreatitis aguda es del 4 al 8 %. El tratamiento consiste en fármacos para el dolor, ayuno absoluto, fluidos intravenosos, y en casos graves, antibióticos (para impedir la infección de la necrosis pancreática) y nutrición por sonda nasoyeyunal (tubo de alimentación que descarga el alimento en el yeyuno, dentro del intestino delgado) o intravenoso por vía central. Una vez superado el episodio, si era debido a colelitiasis, debe extirparse la vesícula por cirugía.
Crónica
La inflamación crónica del páncreas caracterizada por fibrosis y en ocasiones calcificaciones . Produce dolor abdominal (crónico o en ataques agudos repetidos), diabetes (por pérdida de la producción de insulina) y pérdida de grasa por las heces.
Síntomas
Los signos y síntomas de la pancreatitis pueden variar, según el tipo que padezcas. Los signos y síntomas de la pancreatitis aguda incluyen los siguientes:
- Dolor en la zona abdominal superior
- Dolor abdominal que se extiende a la espalda
- Dolor abdominal que empeora después de comer
- Fiebre
- Taquicardia
- Náuseas
- Vómitos
- Dolor con la palpación al tocarse el abdomen
- Dolor en la zona abdominal superior
- Pérdida de peso de forma involuntaria
- Heces de aspecto aceitoso y mal olor (esteatorrea)
Diagnostico
Además del examen físico y la historia médica completa, los procedimientos de diagnóstico para la pancreatitis pueden incluir los siguientes:
Radiografía abdominal
Un examen diagnóstico que utiliza rayos invisibles de energía electromagnética para producir imágenes de los tejidos internos, los huesos y los órganos en una placa.
Exámenes de sangre
Para determinar el aumento de enzimas propias del páncreas como la amilasa y la lipasa
Ecografía
Una técnica de diagnóstico de imágenes que usa ondas sonoras de alta frecuencia para crear una imagen de los órganos internos. Las ecografías se usan para visualizar los órganos internos del abdomen como hígado, bazo y riñones, y para evaluar el flujo sanguíneo de varios vasos.
Colangiopancreatografía endoscópica retrógrada (CPRE)

Un procedimiento que le permite al médico diagnosticar y tratar problemas de hígado, vesícula biliar, conductos biliares y el páncreas. El procedimiento combina rayos X y el uso de un endoscopio, un tubo con luz, largo y flexible. El endoscopio se introduce por la boca y la garganta del paciente, y luego a través del esófago, el estómago y el duodeno. El médico puede examinar el interior de estos órganos y detectar cualquier anomalía. Luego se pasa un tubo a través del endoscopio y se inyecta un medio de contraste que permite que los órganos internos aparezcan en una placa de rayos X.
Tomografía Axial Computarizada (TAC)
Este procedimiento de diagnóstico por imagen utiliza una combinación de tecnologías de rayos X y computadoras para obtener imágenes transversales (a menudo llamadas "rebanadas") del cuerpo, tanto horizontales como verticales. Una TAC muestra imágenes detalladas de cualquier parte del cuerpo, incluidos los huesos, los músculos, la grasa y los órganos. La TAC muestra más detalles que los rayos X regulares.
Tratamiento
La pancreatitis aguda
es autolimitante, lo que significa que normalmente se resuelve sola con el
tiempo. El tratamiento es de apoyo y depende de la gravedad.
Tratamiento del dolor
con analgésicos potentes del tipo narcótico.
La meperidina es el
fármaco de elección910 La morfina no debería ser usada ya que incrementa la
presión en el tracto bilio-pancreático y provoca el espasmo completo y permanente
del esfínter de Oddi.
Reposición intravenosa
de líquidos y sales (sueros).
Los fluidos deben ser
agresiva y tempranamente repuestos para balancear la pérdida masiva de fluidos
al tercer espacio que ocurre en la fase inflamatoria temprana. La depleción de
volumen intravascular puede desarrollarse rápidamente y resultar en taquicardia,
hipotensión, y falla renal.
Tratamiento precoz de
todas las posibles complicaciones.
Si no hay mejoría en
las primeras horas o días, suele ser necesario el traslado a una Unidad de
Cuidados Intensivos (UCI).
Los episodios de
exacerbación de una pancreatitis crónica se tratan igual que la pancreatitis
aguda. Lo principal es suprimir el dolor, al principio se administran
paracetamol o AINEs como ibuprofeno, tratando de no dar drogas narcóticas para
evitar la adicción. Todavía no se comprende bien la etiología del dolor en las
pancreatitis. La principal indicación de cirugía para la pancreatitis crónica
es el dolor. Se indica dieta baja en
grasas e hidratos de carbono, terapia sustitutiva de insulina y enzimas
digestivas pancreáticas.